1.2.1 EVALUATION INITIALE D’UN TRAUMATISME RACHIDIEN
QCM :
A. Les critères de nexus permettent de définir la place de l’imagerie lors d’un traumatisme du rachis lombaire
B. En cas de déficit neurologique clinique non expliqué par un scanner du rachis, il n’est pas nécessaire de procéder à une IRM en urgences
C. L’échelle de FRANKEL permet de coter la force musculaire
D. Un patient expulsé d’un véhicule doit bénéficier d’un bilan d’imagerie
E. Une détérioration de l’examen clinique d’un patient sans fracture est une indication à réaliser une IRM en urgences
La pathologie en chiffres
L’incidence globale annuelle des traumatismes rachidiens est de 10,5 /100 000 personnes.
L’âge moyen est de 39,8 ans et le rachis cervical est le fréquemment touché (46%).
Les circonstances plus fréquentes sont les chutes de plus de 2 m (39%) et les AVP (26,5%).
Une fracture vertébrale nécessitera une intervention chirurgicale dans 36,4 % à 59,1% des cas.
Les fractures neurologiques représentent 24,7% des fractures vertébrales.
Mémento didactique
Examen clinique initial : NOTE DANS LE DOSSIER MEDICAL, DATE, HEURE +++
Anamnèse ciblée
- Mécanisme lésionnel : hyper flexion, extension, charge axiale…
- Circonstances : perte de conscience, haute cinétique.
- Notion de déficit moteur post-traumatisme.
- Apparition d’un engourdissement ou de fourmillements post-traumatisme.
Examen clinique :
Rachidien : déformation rachidienne, déviation de la tête, ecchymose sous-cutanée, palpation des épineuses et masses musculaires, segment rachidien douloureux, déformation localisée, contracture musculaire.
Motricité : testing moteur (Royal Medical Research Council of Great Britain (MRC)), tonus, spasticité : colonnes antérieurs médullaires.
Sensibilité : toucher léger, piqûre d’épingle, niveau sensitif (tact épicritique), proprioception (sens de la position de l’articulation/diapason) : colonnes postérieures médullaires, température/ douleur : voies spinothalamiques.
Réflexes : réflexes ostéotendineux, signe de Babinski / Hoffman (syndrome pyramidal), réflexes d’étirement musculaire, réflexes cutanés abdominaux.
Réflexes crémastériens, réflexes sacrés (bulbocaverneux / bulbo anal), signes de dysfonctionnement autonome (incontinence urinaire/fécale, priapisme)
Particularité du choc spinal : tétraplégie flasque, anesthésie sous-lésionnelle à tous les modes, rétention urinaire, iléus réflexe, troubles neurovégétatifs.
SCORE DE FRANKEL (plus simple et utilisable dès les urgences)
| A | Atteinte complète, pas de fonction motrice ou sensitive en dessous du niveau lésé |
| B | Atteinte motrice complète mais conservation de la fonction sensitive et/ou périnéale |
| C | Conservation motrice mais force non utilisable |
| D | Force motrice suffisante pour autoriser une marche avec ou sans aide |
| E | Pas d’atteinte neurologique |
ECHELLE MRC
| Grade | Force |
| 0 | Aucune contraction (paralysie totale) |
| 1 | Contraction visible / palpable sans mouvement |
| 2 | Mouvement sans pesanteur |
| 3 | Mouvement contre pesanteur |
| 4 | Mouvement contre résistance |
| 5 | Force normale |
| NT | Non testable |
L’évaluation clinique complète d’un traumatisé rachidien : score ASIA de A à E [3].

| Grade ASIA | Atteinte neurologique |
| Stade A | Atteinte neurologique complète sous le niveau atteint (sensitif et moteur) y compris segment sacré S4-S5 |
| Stade B | Atteinte motrice complète, atteinte sensitive incomplète sous-lésionnelle |
| Stade C | Atteinte motrice incomplète, force motrice inférieure à 3/5 (0-2) de plus de la moitié des muscles clés |
| Stade D | Atteinte motrice incomplète, force motrice supérieure ou égale à 3/5 de plus de la moitié des muscles clés |
| Stade E | Examen neurologique normal |
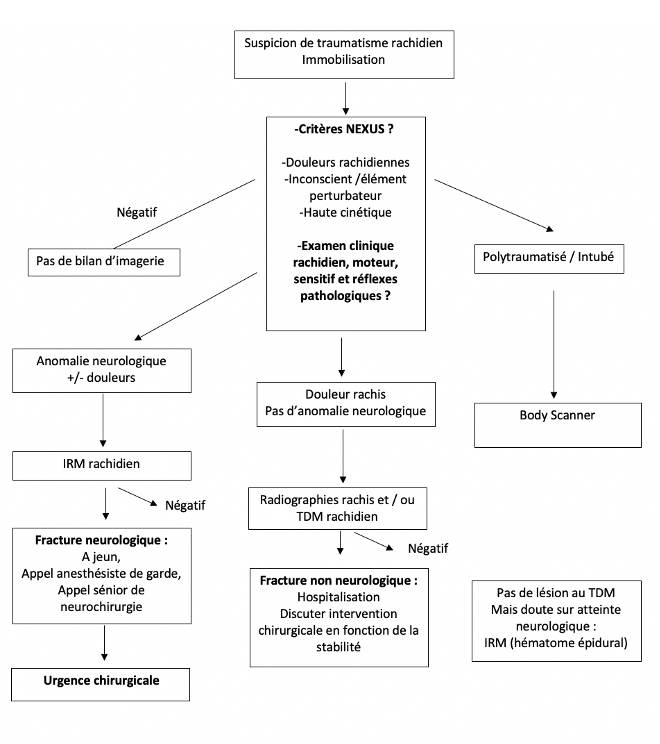
Place des examens paracliniques
Imagerie du rachis cervical requis si au moins un des signes suivant (Critères NEXUS) :
- Douleur spontanée / provoquée sur la ligne des épineuses
- Trouble neurologique
- Trouble de la vigilance
- Signes d’intoxication
- Présence élément traumatique « perturbateur » (fracture os long, traumatisme viscéral, délabrement, crush syndrome, brulure, inaptitude du malade à préciser un autre traumatisme)
Les règles NEXUS ne s’appliquent pas au rachis thoraco-lombaire.
L’examen clinique détermine la réalisation de l’imagerie rachidienne thoracique et/ou lombaire : douleur rachidienne localisée/diffuse, atteinte neurologique, polytraumatisé. Les troubles de la vigilance ou les signes d’intoxication dans un contexte traumatique doivent conduire à la réalisation d’une imagerie au minimum par radiographie de face et de profil.
Il existe des critères pour aider le clinicien :
a) patient expulsé d’un véhicule, ou tombé ≥6 pieds sur le sol.
b) douleurs dorsales
c) inconscients
d) incapables de décrire de manière fiable leur douleur dorsale ou ont un état neurologique altéré empêchant un examen adéquat (y compris l’incapacité de verbaliser).
e) le mécanisme de la blessure est inconnu ou d’autres blessures font suspecter une blessure à la colonne vertébrale.
Si une anomalie osseuse est identifiée ou s’il y a un niveau de déficit neurologique attribuable à un niveau spécifique de la colonne vertébrale, une tomodensitométrie ou une IRM doit être effectuée si possible.
Scanner rachidien : imagerie de choix dans le traumatisme rachidien.
Trait(s) de fracture(s) :
- Corps vertébral (trait, tassement, comminution : Burst),
- Pédicule, isthme, massif articulaire
- Lame, épineuse, transverse (aucun risque d’instabilité)
Déplacement sans atteinte osseuse : signes indirects de rupture discoligamentaire
Recherche d’une sténose canalaire par recul du mur postérieur et/ou fragment intracanalaire
Indications de l’IRM en urgence :
1. Déficit neurologique
2. Détérioration neurologique chez un patient porteur d’une fracture initialement non neurologique ou sans fracture.
Indication de l’IRM sans urgences :
Recherche d’arguments pour une instabilité disco-ligamentaire
Algorithme décisionnel
Réponses QCM :
DE
Références annotées
[1] Traumatic spinal injury : global epidemiology and worldwide volume
Ramesh Kumar, MD, Jaims Lim, BS, Rania A. Mekary, PhD, Abbas Rattani, MBe, Michael C. Dewan, MD, MSCI, Salman Y. Sharif, MD, Enrique Osorio-Fonseca, MD, Kee B. Park, MD
[2] Epidemiology of traumatic spine fractures
Philipp Leucht a,*, Klaus Fischer b, Gert Muhr b, Ernst J. Mueller b,c
[3] W S El Masry, M Tsubo, S Katoh, Y H El Miligui, A Khan. Validation of the American Spinal Injury Association (ASIA) motor score and the National Acute Spinal Cord Injury Study (NASCIS) motor score. (Phila Pa 1976). 1996 Mar 1 ;21(5):614-9.
[4] John J Como, Jose J Diaz, C Michael Dunham, William C Chiu, Therese M Duane, Jeannette M Capella, Michele R Holevar, Kosar A Khwaja, Julie A Mayglothling, Michael B Shapiro, Eleanor S Winston. Practice management guidelines for identification of cervical spine injuries following trauma : update from the eastern association for the surgery of trauma practice management guidelines committee. J Trauma. 2009 Sep ;67(3):651-9.
[5] J R Hoffman, W R Mower, A B Wolfson, K H Todd, M I Zucker. Validity of a set of clinical criteria to rule out injury to the cervical spine in patients with blunt trauma. National Emergency X-Radiography Utilization Study Group. N Engl J Med. 2000 Jul 13 ;343(2):94-9.
[6] Mark S. Greenberg. Handbook of neurosurgery. Eight edition. 2017.
[7] Gianluigi Guarnieri, Roberto Izzo and Mario Muto. The role of emergency radiology in spinal trauma. Br J Radiol. May 2016 ; 89(1061) : 20150833.

