#7.6.1 Schwannomes vestibulaires
Lucas TROUDE, M.D., Pierre-Hugues ROCHE, M.D., Ph.D., AP-HP Marseille, mars 2022.
Questions :
1. A propos de l’histoire naturelle du schwannome vestibulaire
A. Tumeur rare de l’APC
B. Tumeur de l’adulte
C. Tumeur développée à partir du nerf cochléaire
D. Tumeur à croissance rapide
E. Tumeur issue de la prolifération gliale centrale
2. A propos du diagnostic clinique
A. L’atteinte du nerf facial est précoce
B. Les troubles de l’équilibre sont rares
C. L’hypoacousie est surtout gênante en ambiance calme
D. L’ataxie cérébelleuse est classique pour les tumeurs de stade IV de Koos
E. L’hydrocéphalie est un signe tardif
3. A propos du diagnostic paraclinique
A. L’audiométrie vocale doit être réalisée pour confirmer les troubles de la discrimination / intelligibilité
B. Le scanner de fosse postérieure est un examen d’excellente sensibilité
C. Le scanner en fenêtres osseuses est médiocre pour l’évaluation de la dilatation du CAI
D. Les données obtenues sur l’IRM injectée permettent en général d’écarter un méningiome de l’APC
E. L’IRM cérébrale permet de classer la tumeur
4. A propos du traitement
A. le volume tumoral est un élément déterminant dans l’indication thérapeutique
B. Les tumeurs de taille moyenne (Stades II et III de Koos) sont éligibles pour la radiochirurgie ou la chirurgie d’exérèse
C. La radiochirurgie est considérée comme un traitement de seconde intention
D. Le protocole de surveillance séquentielle n’est pas recommandé pour les tumeurs intra-canalaires
E. La chirurgie d’exérèse permet une disparition des acouphènes et de l’instabilité
5. A propos de la chirurgie d’exérèse du SV
A. L’exérèse complète du SV est l’objectif prioritaire du traitement chirurgical
B. Seule la voie rétrosigmoidienne sous-occipitale est préconisée
C. La préservation anatomique du nerf facial garanti l’absence de paralysie faciale post-opératoire
D. En post-opératoire, la survenue d’un hématome de fosse postérieure est une complication rare et grave
E. L’exérèse chirurgicale rend inutile la surveillance radiologique sur le long terme
Introduction :
Le schwannome vestibulaire (SV) ou neurinome de l’acoustique est la plus fréquente des tumeurs de l’angle ponto-cérébelleux (environ 80% des tumeurs de l’APC – 8% des tumeurs intra-crâniennes).1,2 Il touche de manière égale les femmes et les hommes adultes avec une répartition homogène selon les tranches d’âge. Hors NF2, les cas pédiatriques sont rares. Son incidence est de 3 à 5 pour 100 000 / an ; les séries autopsiques retrouvant jusqu’à 1% de sujets porteurs d’un SV ou d’un micro-SV.
Le SV est sporadique / unilatéral dans 95% des cas. Dans 5% des cas il est bilatéral et s’inscrit alors dans le cadre d’une neurofibromatose de type 2 (NF2).3,4 Le SV est bénin dans 99,9% des cas. La tumeur se développe aux dépends de la gaine de Schwann du nerf vestibulaire, à la jonction entre la zone de myéline centrale et périphérique (zone glio-schwannienne ou d’Obersteiner), donc dans le conduit auditif interne (CAI) ou au porus acoustique, pour occuper d’abord le CAI puis s’étendre dans l’APC.5,6 Sa croissance est lente (1 à 2 mm par an) mais non linéaire et imprévisible. Un saignement intra-tumoral ou un phénomène de kystisation peuvent expliquer une croissance brutale.
Signes cliniques :
La symptomatologie reste longtemps purement neuro-otologique même pour des tumeurs volumineuses. La surdité unilatérale progressive, notamment en ambiance bruyante, est souvent le premier signe d’appel (90% des patients). Les acouphènes et l’instabilité d’origine vestibulaire (impressions nautiques à ne pas confondre avec des vertiges) y sont fréquemment associés (environ 60% des cas).7,8 Il n’y a pas de corrélation entre la sévérité de ces symptômes et le volume tumoral.7,9 Lorsque la tumeur exerce un effet de masse sur le pédoncule cérébelleux moyen et les structures de l’APC, sont observés une atteinte trigéminée (hypoesthésie – plus rarement névralgie), une ataxie cérébelleuse et plus rarement une hydrocéphalie d’apparition progressive soit directement liée au volume tumoral (hydrocéphalie obstructive) soit à une trouble de résorption du LCS (hydrocéphalie communicante). L’atteinte du nerf facial est plus rare, tout comme celle des nerfs mixtes ou de la branche motrice du nerf trijumeau, et doivent faire évoquer un autre diagnostic. Une dysgueusie, une hypolacrymation et une anesthésie dans la zone de Ramsay-Hunt traduisent l’atteinte du nerf intermédiaire de Wrisberg, plus fréquente que le déficit de la motricité faciale. La fonction faciale doit être évaluée selon la classification de House & Brackmann en 6 grades,10 et l’audition selon l’échelle de Gardner & Robertson ou l’échelle AAO-HNS, permettant de faire la distinction entre audition utile et non-utile.11 Une perte de plus de 30dB (au-delà du grade B) et/ou une discrimination / intelligibilité réduite de 50% traduisent une perte de l’audition utile.
Examens complémentaires :
Bilan neuro-otologique :
Sur le plan objectif le syndrome vestibulaire et la surdité neurosensorielle sont mesurables. L’audiométrie tonale met en évidence une hypoacousie de perception unilatérale prédominant sur les fréquences aigües. L’audiométrie vocale révèle une perturbation du seuil et du pourcentage de discrimination, traduisant une faible intelligibilité des sons perçus. La règle des 50/50 (50% de discrimination sur l’audiométrie vocale et 50 db de pertes sur l’audiométrie tonale sur les fréquences conversationnelles) est la limite de l’audition utile.
Les potentiels évoqués auditifs (PEA), mesurant la conduction nerveuse entre la cochlée et le tronc cérébral, mettent en évidence une latence augmentée entre l’onde III et l’onde V, d’origine rétro-cochléaire.
Bilan radiologique :
L’imagerie repose sur l’IRM cérébrale sans et avec injection de Gadolinium. L’IRM est un examen hautement sensible et spécifique pour le diagnostic de SV, rendant la confirmation histologique inutile dans la plupart des cas.12,13 Le SV apparaît comme une masse intracrânienne extra-axiale généralement isointense en T1, réhaussée de manière intense et généralement homogène après injection de produit de contraste. Le volume tumoral, son extension dans le conduit, ses rapports au PCM, son signal, la présence d’un contingent kystique, le volume ventriculaire sont analysés. Les séquences 3D écho de gradient pondérées T2 (constructive interference in steady state [CISS], ou FIESTA) sont particulièrement utiles pour étudier les rapports du SV avec les structures neurovasculaires voisines. Le grading radiologique des SV repose sur la classification de Koos en 4 stades (tumeur intraméatique / développée dans l’APC / au contact du tronc cérébral / exerçant un effet de masse sur le V4) (Figure 1).14
Prise en charge thérapeutique :
La prise en charge des patients atteints de SV repose sur 3 options qu’il convient de discuter avec le patient : la surveillance séquentielle, la chirurgie d’exérèse, et l’irradiation intracrânienne en condition stéréotaxique. Le principe qui prévaut repose sur le maintien ou l’amélioration du statut fonctionnel ainsi que de la qualité de vie, associé au contrôle tumoral à long terme. L’impact d’un déficit, d’une paralysie faciale en particulier, est considérable.15-17 La perte d’audition est également source de handicap.
La surveillance séquentielle :
La surveillance séquentielle peut être privilégiée chez les patients porteurs de tumeurs de très faible volume, responsables de symptômes frustres, et ce d’autant plus que seulement 22 à 48% de ces tumeurs croissent avec le temps.18-20 Cette surveillance consiste en une première IRM de contrôle réalisée 6mois après le diagnostic initial, puis à 1an, et de manière annuelle pendant au moins 5ans. Il est toutefois recommandé d’assurer un suivi au long cours en raison du risque imprédictible de croissance tumoral à distance.21 Cependant, 2 arguments s’opposent à la surveillance, même pour de petits SV : le risque de perdre de vue ces patients, et la perte d’audition observée chez ces patients, même en l’absence d’évolutivité du volume tumoral.22-24
Le traitement par radiochirurgie stéréotaxique, tel que celui réalisé par Gamma-Knife ou avec un accélérateur dédié, consiste à délivrer une dose élevée de rayons ionisants en une session unique avec pose d’un cadre de stéréotaxie. Elle repose sur la convergence de rayons ionisants (photons) émis à partir de 201 sources radioactives de cobalt 60 réparties régulièrement en coupole autour du crâne du patient en un point cible de la lésion sur lequel les doses de rayonnement délivrées par chaque faisceau s’additionnent, en condition stéréotaxique et généralement en dose unique. La multiplication des sources d’émission permet de réduire la dose délivrée sur le parenchyme sain grâce à un profil marqué de décroissance de doses au-delà de la cible traitée. Un traitement en hypofractionnement pour des tumeurs de volume plus large peut également être proposé.
L’objectif du traitement est d’obtenir une stabilité du volume tumorale à long terme dans 92 à 98% des cas (Figure 2).25-27 Il est notable que dans 15 à 74%28-30 des cas les patients peuvent présenter une croissance transitoire du SV (20% en moyenne)31 suite au traitement par radiochirurgie, avec un retour au volume initial dans les 3 ans suivant le traitement (Figure 3). La tolérance de la radiochirurgie est excellente ; on rapporte moins de 1% de paralysie faciale définitive et 5% de neuropathie trigéminée.32 La plupart des centres rapportent une préservation de l’audition à 5 ans dans 50 à 70% des cas.22,33 Le risque de cancer radio induit est extrêmement faible (0.02%).34 L’échec thérapeutique, avec nécessité de réaliser une exérèse chirurgicale est rapportée dans 1.57 à 5% des cas seulement (Figure 4). 25-28 Bien qu’associée à des difficultés opératoires, notamment des adhérences aux structures neurovasculaires adjacente en lien avec une arachnoïdite post-GK, l’exérèse n’est pas associée à une morbidité supérieure lorsque la préservation de la fonction faciale est la priorité du geste chirurgical (Figure 4).35
La radiothérapie stéréotaxique intracrânienne fractionnée, telle que réalisée avec un LINAC, un CyberKnife ou un X-Knife, consiste à délivrer une dose totale fractionnée sur plusieurs séances d’irradiations en doses réduites. Les modalités de traitement sont différents selon les appareils : 54 à 58 Gy en 30 séances sur 6 semaines pour le Linac, 50 Gy en 25 séances sur 5 semaines pour le X-Knife, et 18 à 21 Gy en 3 à 5 séances espacées de 24 heures pour le CyberKnife. La littérature est moins fournie que pour la radiochirurgie Gamma-Knife, et les résultats doivent être confirmés à long terme. Le contrôle tumoral rapporté varie de 93 à 98 % à 5 ans, avec 77 à 95% de préservation de l’audition.36,37 Un faible nombre d’études rétrospectives comparatives semblent montrer des résultats similaires à court terme entre la radiochirurgie et la radiothérapie stéréotaxique intracrânienne fractionnée.38-40
L’exérèse microchirurgicale :
La majorité des patients porteurs de SV Koos IV relèvent d’une exérèse microchirurgicale. Cette chirurgie, si elle est réalisée de manière radicale traditionnelle, est associée à 30 à 50 % de paralysie faciale.41-44 C’est pourquoi des stratégies alternatives de « chirurgie d’épargne fonctionnelle » ont émergé au cours des 15 dernières années.45 Le principe est de réaliser une exérèse tumorale maximale, en interrompant l’exérèse en cas d’adhérence aux structures neurovasculaires (principalement le nerf facial) (Figure 4).46 Le monitorage électromyographique peropératoire du nerf facial est indispensable. En revanche, il n’est pas indispensable de monitorer le nerf cochléaire (par potentiels évoqués auditifs ou détection directe des potentiels cochléaires sur le nerf auditif), bien que cela puisse aider à la préservation auditive. Les voies rétrosigmoidienne sous occipitale ou translabyrinthique élargie sont les deux approches les plus fréquentes. Il est démontré que les résidus tumoraux mesurant plus de 2cc doivent être traités par radiochirurgie 47,48 en raison de leur fort taux de recroissance. En revanche ce profil de recroissance n’est pas avéré pour les résidus de petite taille de sorte que la surveillance séquentielle simple est préconisée pour les petits résidus.49
Stratégie thérapeutique :
La chirurgie d’exérèse tumorale optimale fait consensus pour les tumeurs compressives (stade IV de Koos ou diamètre extra-méatal supérieur à 30 mm). L’exérèse et la radiochirurgie/radiothérapie sont les deux options thérapeutiques discutées pour les tumeurs dépassant le CAI (Stades II et III), alors que pour les SV intra-canalaires la surveillance ou la radiochirurgie/radiothérapie sont les choix prioritaires. L’hydrocéphalie préopératoire se traite soit par l’exérèse tumorale, une ventriculocisternostomie endoscopique ou un shunt ventriculaire interne.
Suivi postopératoire :
L’évaluation des résultats fonctionnels fait appel à l’audiométrie, au grading du nerf facial et des autres nerfs crâniens, à la mesure de la qualité de vie (PANQOL – SF36 – EQ5D).
La surveillance radiologique séquentielle par IRM est essentielle sur le long terme afin d’éliminer une re-croissance d’un éventuel résidu après chirurgie, un échec de la radiochirurgie, ou encore un échappement en cas de traitement conservateur simple.
Légendes figures :
Figure 1 : Grading des schwannomes vestibulaires selon la classification de Koos
A :Koos 1 - tumeur intraméatique.
B : Koos 2 - tumeur développée dans l’APC, sans atteindre le tronc cérébral.
C : Koos 3 - tumeur venant au contact du tronc cérébral sans exercer d’effet de masse sur le 4ème ventricule.
D : Koos 4 - tumeur exerçant un effet de masse sur le 4ème ventricule.
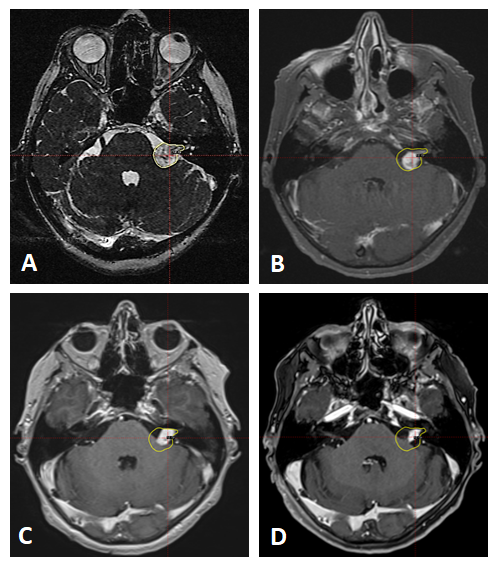
Figure 2 : Involution d’un schwannome vestibulaire (SV) Koos III traité par radiochirurgie Gamma-Knife.
A : Patient traité d’un SV Koos III par radiochirurgie GK.
B, C & D : Les contrôles à 1an (2B), 3ans (2C) et 10ans (2D) de la radiochirurgie montrent une nette involution du volume tumoral initial.
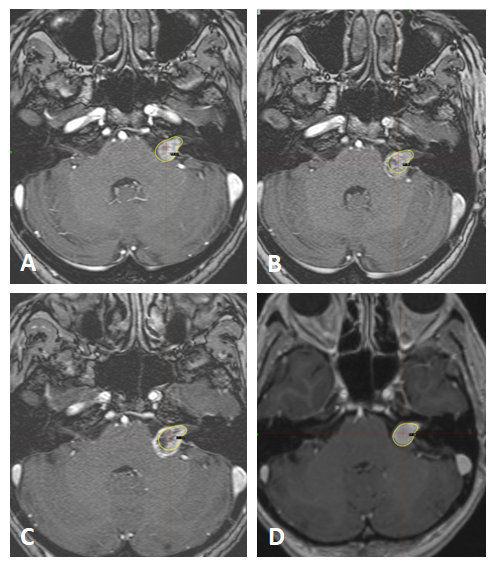
Figure 3 : Pseudo-progression post-radiochirurgie Gamma-Knife d’un schwannome vestibulaire (SV) Koos III.
A : Patient traité d’un SV Koos III par radiochirurgie GK.
B & C : Les contrôles à 6mois (2B) et 1an (2C) de la radiochirurgie montrent une croissance tumorale, en comparaison au volume du SV au jour du traitement par GK.
D : Le contrôle à 3ans de la radiochirurgie montre une dégénérescence tumorale secondaire, avec un SV de volume sensiblement identique au volume traité initialement.
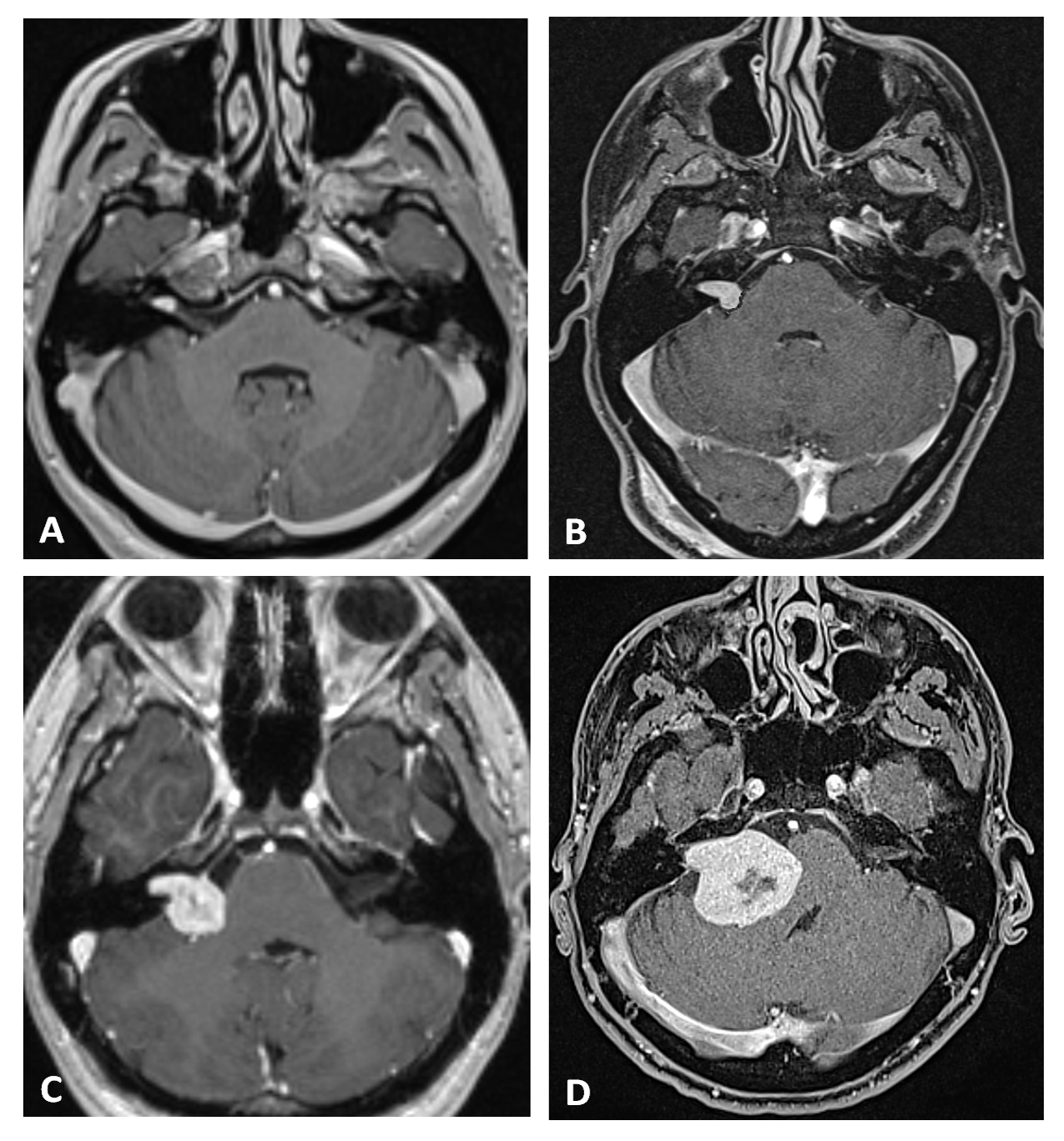
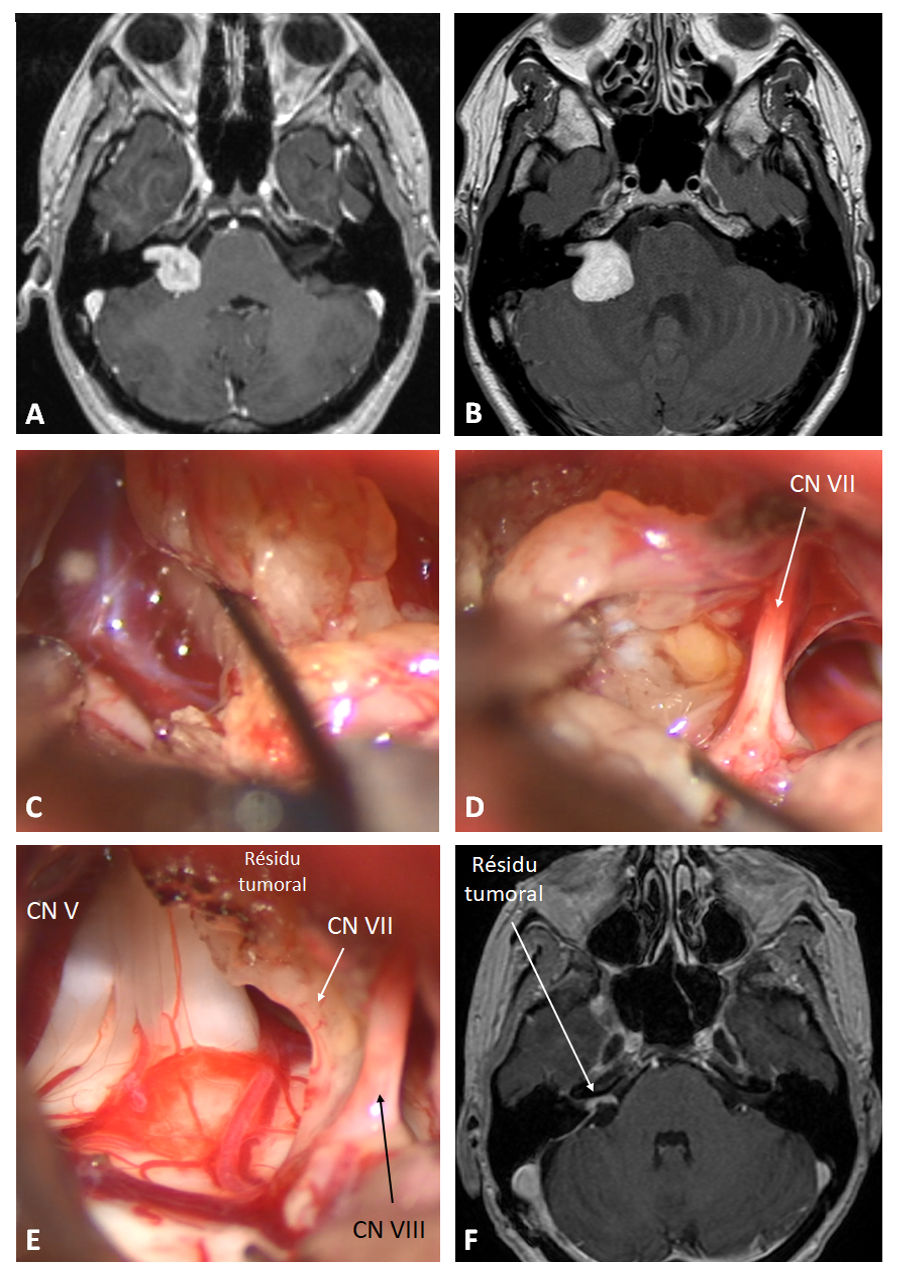
Figure 4 : Exérèse microchirurgicale optimale d’un schwannome vestibulaire (SV) après échec de traitement GKS, sans modifications de l’environnement microchirurgical.
A : Femme de 50 ans porteuse d’un petit SV Koos III traité une radiochirurgie GK. La patiente souffrait alors d’une névralgie du trijumeau.
B : Quatre ans après le GK, la patiente signale une résurgence de la névralgie. L’imagerie met en évidence une croissance nette du SV. Une exérèse microchirurgicale est décidée.
C & D : La tumeur était molle et lipidisée, facilement individualisable des structures neurovasculaires environnantes.
E : Fin de la résection tumorale. Les nerfs crâniens sont préservés, y compris le nerf cochléaire. Un résidu tumoral est laissé contre nerf facial.
F : IRM postopératoire pondérée en T1-Gadolinium en coupe axiale montrant le résidu tumoral après une résection quasi totale du SV. La patiente a conservé une fonction faciale postopératoire H&B grade 1. L’intensité et la fréquence de la névralgie préopératoire ont diminué après la chirurgie, sans pour autant avoir totalement disparue.
Points forts
- Tumeur de l’APC la plus fréquente chez l’adulte. Tumeur bénigne à croissance lente mais imprévisible à l’échelon individuel.
- Clinique prioritairement neuro-otologique. HIC tardive.
- IRM de fosse postérieure et audiométrie tonale et vocale sont les deux piliers de l’exploration paraclinique.
- Surveillance séquentielle, radiochirurgie ou radiothérapie stéréotaxique et chirurgie d’exérèse sont à discuter avec le patient et en équipe au moment de la prise de décision thérapeutique.
- La chirurgie d’exérèse, si elle est indiquée, repose sur une exérèse tumorale raisonnable en vue d’une préservation de l’état fonctionnel du patient.
Réponses QCM
1. B / 2. D-E / 3. A-D-E / 4. A-B / 5. D
Références annotées :
1. Carlson ML, Link MJ. Vestibular Schwannomas. N Engl J Med. 2021 Apr 8 ;384(14):1335-1348. doi : 10.1056/NEJMra2020394. PMID : 33826821.
Article récent publié dans le New England et faisant un état des lieux de la pathologie du Schwannome vestibulaire et de sa prise en charge. Très complet et bien illustré.
2. Darrouzet V, Franco-Vidal V, Liguoro D : Neurinome de l’acoustique. Elsevier Masson 2006. DOI :10.1016/S0246-0351(06)39243-4.
Contenu disponible en ligne et en français. Plus focalisé sur les explorations et l’approche ORL de la pathologie.
Références
- Marinelli JP, Lohse CM, Carlson ML. Incidence of vestibular schwannoma over the past half-century : a population-based study of Olmsted County, Minnesota. Otolaryngol Head Neck Surg 2018 ; 159:717-23.
- Reznitsky M, Petersen MMBS, West N, Stangerup S-E, Caye-Thomasen P. Epidemiology of vestibular schwannomas - prospective 40-year data from an unselected national cohort. Clin Epidemiol 2019 ; 11 : 981-6.
- Mohyuddin A, Neary WJ, Wallace A, et al. Molecular genetic analysis of the NF2 gene in young patients with unilateral vestibular schwannomas. J Med Genet 2002 ; 39 : 315-22.
- Smith MJ, Bowers NL, Bulman M, et al. Revisiting neurofibromatosis type 2 diagnostic criteria to exclude LZTR1-related schwannomatosis. Neurology 2017 ; 88 : 87-92.
- BridgerMW, Farkashidy J. The distribution of neuroglia and Schwann cells in the 8th nerve in man. J Laryngol Otol 1980 ;94:1353-62.
- Neely JG, Britton BH, Greenberg SD. Microscopic characteristics of the acoustic tumor in relationship of its nerve of origin. Laryngoscope 1976 ;86:984-91.
- Matthies C, Samii M. Management of 1000 vestibular schwannomas (acoustic neuromas) : clinical presentation. Neurosurgery 1997 ; 40 : 1-9.
- Carlson ML, Tveiten OV, Driscoll CL, et al. Long-term dizziness handicap in patients with vestibular schwannoma : a multicenter cross-sectional study. Otolaryngol Head Neck Surg 2014 ; 151 : 1028-37.
- Patel NS, Huang AE, Dowling EM, et al. The influence of vestibular schwannoma tumor volume and growth on hearing loss. Otolaryngol Head Neck Surg 2020 ; 162 : 530-7.
- Friedman RA, Berliner KI, Bassim M, Ursick J, Slattery WH 3rd, Schwartz MS, Brackmann DE. A paradigm shift in salvage surgery for radiated vestibular schwannoma. Otol Neurotol. 2011 Oct ;32(8):1322-8.
- Gardner G, Robertson JH (1988) Hearing preservation in unilateral acoustic neuroma surgery. Ann Otol Rhinol Laryngol 97(1):55-66.
- Dunn IF, Bi WL, Mukundan S, et al. Congress of Neurological Surgeons systematic review and evidence-based guidelines on the role of imaging in the diagnosis and management of patients with vestibular schwannomas. Neurosurgery 2018 ; 82 : E32-E34.
- Kim DH, Lee S, Hwang SH. Non-contrast magnetic resonance imaging for diagnosis and monitoring of vestibular schwannomas : a systematic review and meta-analysis. Otol Neurotol 2019 ; 40 : 1126-33.
- Koos WT, Day JD, Matula C, Levy DI. Neurotopographic considerations in the microsurgical treatment of small acoustic neurinomas. J Neurosurg. 1998 ;88 :506–512.
- Lee J, Fung K, Lownie SP, Parnes LS : Assessing impairment and disability of facial paralysis in patients with vestibular schwannoma. Arch Otolaryngol Head Neck Surg. 2007 ;133:56–60
- Nicoucar K, Momjian S, Vader JP, de Tribolet N : Surgery for large vestibular schwannomas : how patients and surgeons perceive quality of life. J Neurosurg. 2006 ;105:205–212
- Dobel C, Miltner WH, Witte OW, Volk GF, Guntinas-Lichius O. Emotional impact of facial palsy. Laryngorhinootologie. 2013 ;92:9-23
- Lees KA, Tombers NM, Link MJ, et al. Natural history of sporadic vestibular schwannoma : a volumetric study of tumor growth. Otolaryngol Head Neck Surg 2018 ; 159 : 535-42.
- Reznitsky M, Petersen MMBS, West N, Stangerup S-E, Caye-Thomasen P. The natural history of Vestibular Schwannoma growth — prospective 40-year data from an unselected national cohort. Neuro Oncol 2020 October 17 (Epub ahead of print).
- Hunter JB, Francis DO, O’Connell BP, et al. Single institutional experience with observing 564 vestibular schwannomas : factors associated with tumor growth. Otol Neurotol 2016 ; 37 : 1630-6.
- Macielak RJ, Patel NS, Lees KA, et al. Delayed tumor growth in vestibular schwannoma : an argument for lifelong surveillance. Otol Neurotol 2019 ; 40:1224-9.
- Carlson ML, Vivas EX, McCracken DJ, et al. Congress of Neurological Surgeons systematic review and evidence-based guidelines on hearing preservation outcomes in patients with sporadic vestibular schwannomas. Neurosurgery 2018 ; 82 : E35-E39.
- Stangerup SE, Caye-Thomasen P, Tos M, Thomsen J. Change in hearing during ‘wait and scan’ management of patients with vestibular schwannoma. J Laryngol Otol 2008 ; 122 : 673-81.
- Kondziolka D, Mousavi SH, Kano H, Flickinger JC, Lunsford LD. The newly diagnosed vestibular schwannoma : radiosurgery, resection, or observation ? Neurosurg Focus. 2012 Sep ;33(3):E8. doi : 10.3171/2012.6.FOCUS12192. PMID : 22937859.
- Hasegawa T, Kida Y, Kato T, Iizuka H, Kuramitsu S, Yamamoto T : Long-term safety and efficacy of stereotactic radiosurgery for vestibular schwannomas : evaluation of 440 patients more than 10 years after treatment with Gamma Knife surgery. J Neurosurg 118:557-565, 2013.
- Lunsford LD, Niranjan A, Flickinger JC, Maitz A, Kondziolka D : Radiosurgery of vestibular schwannomas : Summary of experience in 829 cases. J Neurosurg 102 (Suppl):195-199, 2005.
- Regis J, Delsanti C, Roche PH. Editorial : Vestibular schwannoma radiosurgery : progression or pseudoprogression ? J Neurosurg. 2016 ;25:1-3. DOI : 10.3171/2016.7.JNS161236. PMID : 27885955
- Delsanti C, Roche PH, Thomassin JM, et al. Morphological changes of vestibular schwannomas after radiosurgical treatment : pitfalls and diagnosis of failure. Prog Neurol Surg. 2008 ;21:93-7
- Nagano O, Higuchi Y, Serizawa T, Ono J, Matsuda S, Yamakami I, Saeki N : Transient expansion of vestibular schwannoma following stereotactic radiosurgery. J Neurosurg 109:811-816, 2008.
- Breshears JD, Chang J, Molinaro AM, et al. Temporal dynamics of pseudoprogression after gamma knife radiosurgery for vestibular schwannomas — a retrospective volumetric study. Neurosurgery 2019 ; 84 : 123-31.
- Yu CP, Cheung JY, Leung S, Ho R : Sequential volume mapping for confirmation of negative growth in vestibular schwannomas treated by gamma knife radiosurgery. J Neurosurg 93 [Suppl 3]:82–89, 2000.
- Johnson S, Kano H, Faramand A, et al. Long term results of primary radiosurgery for vestibular schwannomas. J Neurooncol 2019 ; 145 : 247-55.
- Yang I, Aranda D, Han SJ, et al. Hearing preservation after stereotactic radiosurgery for vestibular schwannoma : a systematic review. J Clin Neurosci 2009 ; 16:742-7.
- Seferis C, Torrens M, Paraskevopoulou C, Psichidis G. Malignant transformation in vestibular schwannoma : report of a single case, literature search, and debate. J Neurosurg 2014 ; 121 : Suppl : 160-6.
- Troude L, Boucekine M, Balossier A, Baucher G, Lavieille JP, Régis J, Roche PH. Is salvage surgery for large vestibular schwannomas after failed gamma knife radiosurgery more challenging ? Neurosurg Rev. 2021 Jul 16. doi : 10.1007/s10143-021-01604-3. Epub ahead of print. PMID : 34269934.
- Litre F, Rousseaux P, Jovenin N, et al. Fractionated stereotactic radiotherapy for acoustic neuromas : A prospective monocenter study of about 158 cases. Radiother Oncol. 2013 ;106:169–174.
- Champ CE, Shen X, Shi W, et al. Reduced-dose fractionated stereo- tactic radiotherapy for acoustic neuromas : Maintenance of tumor control with improved hearing preservation. Neurosurgery. 2013 ;73:489–496.
- Kopp C, Fauser C, M€uller A, et al. Stereotactic fractionated radio- therapy and Linac radiosurgery in the treatment of vestibular schwannoma - Report about both stereotactic methods from a single institution. Int J Radiat Oncol Biol Phys. 2011 ;80:1485–1491.
- Combs SE, Engelhard C, Kopp C, et al. Long-term outcome after highly advanced single-dose or fractionated radiotherapy in patients with vestibular schwannomas - Pooled results from 3 large German centers. Radiother Oncol. 2015 ;114:378–383.
- Kessel KA, Fischer H, Vogel MME, et al. Fractionated vs. single- fraction stereotactic radiotherapy in patients with vestibular schwannoma. Strahlentherapie Und Onkologie. 2016 ;193:192–199.
- Jung S, Kang SS, Kim TS, et al. Current surgical results of retrosigmoid approach in extralarge vestibular schwannomas. Surg Neurol. 2000 ;53:370–378.
- Lanman TH, Brackmann DE, Hitselberger WE, Subin B. Report of 190 consecutive cases of large acoustic tumors (vestibular schwannoma) removed via the translabyrinthine approach. J Neurosurg. 1999 ;90:617–623.
- Mamikoglu B, Wiet RJ, Esquivel CR. Translabyrinthine approach for the management of large and giant vestibular schwannomas. Otol Neurotol. 2002 ;23:224–227.
- Samii M, Gerganov VM, Samii A. Functional outcome after complete surgical removal of giant vestibular schwannomas. Clinical article. J Neurosurg. 2010 ;112:860–867.
- Iwai Y, Yamanaka K, Ishiquro T. Surgery combined with radiosurgery of large acoustic neuromas. Surg Neurol. 2003 ;59(4):283-289
- Troude L, Boucekine M, Montava M, Lavieille JP, Régis JM, Roche PH. Predictive Factors of Early Postoperative and Long-Term Facial Nerve Function After Large Vestibular Schwannoma Surgery. World Neurosurg. 2019 ;127:e599-e608. doi : 10.1016/j.wneu.2019.03.218.
- El-Kashlan HK, Zeitoun H, Arts HA, et al. Recurrence of acoustic neuroma after incomplete resection. Am J Otol. 2000 ;21:389–92.
- Bloch DC, Oghalai JS, Jackler RK, et al. The fate of the tumor remnant after less-than-complete acoustic neuroma resection. Otolaryngo Head Neck Surg. 2004 ;113:104–12.
- Troude L, Boucekine M, Montava M, Lavieille JP, Régis J, Roche PH : Adjunctive Gamma-Knife Surgery or Wait & Scan policy after optimal resection of large vestibular schwannomas : clinical and radiological outcomes. World Neurosurgery. 2018. DOI : 10.1016/j.wneu.2018.07.093